Tekintse meg az e médiumban megjelent cikkeket és tartalmakat, valamint a tudományos folyóiratok e-összefoglalóit a megjelenés idején
Figyelmeztetéseknek és híreknek köszönhetően mindig tájékozott maradjon
Hozzáférhet exkluzív promóciókhoz az előfizetéseken, az indításokon és az akkreditált tanfolyamokon
Kövess minket:
A 2-es típusú cukorbetegségben a hiperglikémiát az inzulinérzékenység és az inzulinszekréció együttes hibája okozza a hasnyálmirigy béta-sejtjeinek progresszív diszfunkciója miatt.
A 2-es típusú diabetes mellitusban (DM) és mérsékelt hiperglikémiában szenvedő betegek kezdeti kezelésének az életmód módosításából (étrend és testmozgás) kell állnia, amely javítja az inzulinrezisztenciát és másodsorban a hasnyálmirigy szekréciós képességét. Ez a kezelés azonban sok betegnél hatástalan, ezért fontolóra veszik a farmakológiai intézkedéseket. Ma különös aggodalomra ad okot az étkezés utáni vércukorszint, amelyet eddig nem figyeltek olyan szorosan, az étkezés utáni két órában jelentkező magas adatok és a cukorbetegséggel összefüggő makrovaszkuláris szövődmények közötti kapcsolat miatt.
Különböző típusú orális antidiabetikumok vannak hatásmechanizmusuk szerint:
1) Alfa-glükoziláz enzim inhibitorok. Megzavarják a szénhidrátok bélben történő felszívódását, csökkentve az étkezés utáni hiperglikémiát azáltal, hogy versenyszerűen gátolják a bél alfa-glikozilázainak hatását. Ebbe a csoportba tartozik az akarbóz és a miglitol, ez utóbbi a 2-es típusú cukorbetegség farmakológiai kezelésének egyik újdonsága.
2) Inzulinszekretorok. A legfontosabbak: a) szulfonilkarbamidok: 1. generáció (klórpropamid), 2. generáció (glibenklamid, glipizid, glicazid) és 3. generáció (glimepirid), és b) glinidek: az inzulin szekréciójának új generációja, amely utánozza az inzulin fiziológiás szekrécióját. Kétféle típus létezik: repaglinid és nateglinid.
3) Inzulinérzékenyítők. A legfontosabbak:
a) Biguanidok: Ezek a legrégebbi hipoglikémiás szerek, bár sokakat visszavontak az általuk bemutatott tejsavas acidózis kockázata miatt. Jelenleg a forgalmazott biguanid a metformin. Javítja az inzulinérzékenységet, gátolja a máj neoglikogenezisét és kedvez a zsír- és izomszövet glükózfelvételének. Kissé megakadályozza a glükóz felszívódását a belekben, így a betegek nem híznak, vagy akár kb. 1–5 kilót is leadnak. Nem okoz hipoglikémiát és javítja a lipidprofilt.
b) Glitazonok. A nyolcvanas években felfedezett gyógyszerek egy csoportja, amelynek kémiai szerkezete és hatásmechanizmusa eltér a többi hipoglikémiás szertől.
Az alfa-glükoziláz új inhibitorai: miglitol
Az akarbózhoz hasonlóan ez is zavarja a szénhidrátok bélben történő felszívódását és csökkenti az étkezés utáni hiperglikémiát azáltal, hogy versenyképesen gátolja az oligoszacharidokat és poliszacharidokat lebontó bél alfa-glükozidázok hatását. Az emésztetlen szénhidrátokat a vastagbélben lévő bélbaktériumok metabolizálják, zsírsavak és különféle gázok képződésével, amelyek megmagyarázzák ezen gyógyszerek gyakori mellékhatásait (puffadás, puffadás, hasmenés stb.).
Kémiai szerkezetük és farmakológiai jellemzőik miatt azonban különböznek egymástól: az akarbóz, amelyet néhány évvel ezelőtt hoztak piacra, mikrobiális eredetű, nem felszívódó tetrasacharid. A miglitol a monoszacharidokhoz hasonló szerkezetű deoxinojirimycin származéka, amely több mint 60% -ban felszívódik, ugyanazt a béltranszportert használja, mint a glükóz, ami az akarbóz esetében nem fordul elő. Felszívódása után nem metabolizálódik, és gyorsan eliminálódik a vesén keresztül. A miglitol erősebb, mint az akarbóz, és viszonylag alacsony dózisokban hatékony, különösen időseknél, ami úgy tűnik, hogy kevesebb káros hatással jár.
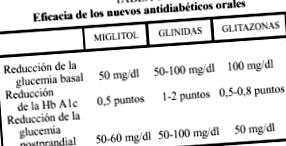
Az alapvető hatás az étkezés utáni hiperglikémiára vonatkozik, amely körülbelül 50-60 mg/dl-rel csökken, ami a glikált hemoglobin (HbA1c) csökkenésében mutatkozik meg, amely körülbelül 0,5 ponttal csökken. A kiindulási hiperglikémia szintén mérsékelten csökken (50 mg/dl). A hatások fontosabbak, ha mérsékelt hiperglikémia van (kevesebb, mint 200 mg/dl), és ha az étrend többnyire lassan felszívódó szénhidrátokat tartalmaz (1. táblázat).
A szulfonilkarbamidokkal ellentétben ezek a gyógyszerek nem okoznak inzulinszint-növekedést vagy súlygyarapodást. Az étkezés utáni hiperglikémiában kifejtett domináns hatásuk különösen a 2-es típusú DM kezdeti szakaszában jelezheti őket, önmagukban nem termelnek hipoglikémiát, csak szulfonilureákkal vagy inzulinnal társulnak; hipoglikémia esetén tiszta glükózzal kell kezelni (nem szacharózzal). Továbbá, bár a szulfonilureák jobban csökkentik a HbA1c szintet, a miglitol nagyobb vagy hasonló csökkenést kínál az étkezés utáni glikémiás szintben. Az étrend és a kezelés ellenére gyengén kontrollált betegeknél kombinálhatók más orális antidiabetikus gyógyszerekkel vagy inzulinnal.
A miglitollal kapcsolatos káros hatások, amint azt már előrehaladtuk, általában gyomor-bélrendszeri rendellenességek, például puffadás, hasmenés vagy hasi fájdalom. Az intenzitás összefügg az adaggal, és ezt hangsúlyozza az egyszerű szénhidrátok, édesítőszerek, hüvelyesek és néhány zöldség (káposzta) fogyasztása. Általában a kezelés kezdetén jelennek meg, az idő múlásával csökkennek, és a gyógyszer megvonásával vagy dózismódosítással eltűnnek.
A miglitolnak nincs jelentős hatása a vesére, a légzőrendszerre, a szív- és érrendszerre vagy a hematológiai paraméterekre. Idős betegeknél, májelégtelenségben vagy enyhe és közepesen súlyos veseelégtelenségben nem szükséges az adag módosítása. Ilyen típusú betegeknél lenne a leginkább javallott. Nem okoznak súlygyarapodást, és a trigliceridek csökkenését figyelték meg.
Ellenjavallt a miglitollal szembeni túlérzékenység és krónikus bélbetegségek esetén. 18 év alatti, terhes vagy szoptató gyermekek számára nem ajánlott.
A ranitidin és az emésztőenzimek csökkentik hatását. 50 és 100 mg-os tablettákban kerül forgalomba. Javasoljuk, hogy 25-50 mg-mal kezdje étellel, és fokozatosan emelje heti 50-ről 50 mg-ra, amíg el nem éri a 100 mg-os tényleges dózist reggelinél, ebédnél és vacsoránál (300 mg/nap). Az étkezés elején és rágás nélkül kell beadni (2. táblázat).
Új szekréciós inzulin. A Glinidák
Serkentik az inzulin szekrécióját a hasnyálmirigy béta-sejtjeiből, lezárják az adenozin-trifoszfátra (ATP) érzékeny káliumcsatornákat (ugyanaz a mechanizmus, mint a szulfonilureák esetében, de különböző helyeken kötődnek). A káliumcsatornák (ATP-függő) szintén a szívsejtekben helyezkednek el, de a glinidek szelektivitással rendelkeznek a hasnyálmirigy sejtjeinek csatornáira, és nem a szív- és érrendszeri szövetekre (ellentétben a szulfonilureákkal, amelyek nem rendelkeznek ezzel a szelektivitással, és káros hatással lehetnek a szív- és érrendszerre).
A káliumcsatornák blokádja depolarizálja a sejtet, megnyitva a kalciumcsatornákat, és ez a fokozott kalcium áramlás a sejtbe inzulin szekréciót vált ki.
Helyreállítják az inzulinszekréció fiziológiai profilját, ami a béta sejtben tárolt inzulin gyors felszabadulását okozza.
Farmakológiailag a repaglinid és a nateglinid különbözik egymástól. A repaglinid a karbamoil-metil-benzoesav és a nateglinid a D-fenilalanin származéka. Mindkettő a glükóz első étkezési szabályozója. A repaglinidet Spanyolországban már forgalomba hozták, és a nateglinid hamarosan meg fogja tenni. Mindkettő megkönnyíti az étkezés utáni inzulin gyors felszabadulását a hasnyálmirigy béta-sejtjeiből, majd a vércukorszint gyors csökkenését. Szájon át történő beadása után gyorsan felszívódik és eliminálódik. A repaglinid a beadáskor éri el C max értékét. A májban metabolizálódik, és főleg az epevezeték révén eliminálódik, ezért enyhe veseelégtelenségben szenvedő betegeknél (kreatinin kevesebb, mint 2 mg/dl) alkalmazható. A szulfonilkarbamidokkal ellentétben kevesebb hipoglikémiát termelnek és kontrollálják az étkezés utáni hiperglikémiát, ami hozzájárul a glikált hemoglobin szintjének emelkedéséhez, amely a teljes vércukorszint mutatója.
Az éhomi vércukorszint 50-100 mg/dl, az étkezés utáni vércukorszint pedig 50-100 mg/dl. 1–2 ponttal csökkenti a glikált hemoglobinszintet. Olyan vizsgálatokat végeztek, amelyekben a repaglinid és a nateglinid a glibenklamidhoz hasonló hatást mutattak a teljes glükózszint csökkentése szempontjából, bár az étkezés utáni glükóz csökkentésében magasabbak voltak a glibenklamidnál. A metforminnal végzett adjuváns kezeléssel kapcsolatos tanulmányok kimutatták, hogy a glükózszint jobban csökken, mint a külön beadott gyógyszereknél.
Szulfonilureákra allergiás betegeknél alkalmazhatók, és nem adhatók 1-es típusú vagy másodlagos cukorbetegség esetén, ha ketózis, műtét, trauma, akut miokardiális infarktus, súlyos interakciós betegségek, terhesség és szoptatás van.
A kezelést minden főétkezés előtt tizenöt-harminc perccel (napi háromszor) 0,5 mg repagliniddel kell kezdeni; Ha a beteg már szájon át alkalmazott hipoglikémiás gyógyszereket szedett, kezdje 1 mg-mal (kivéve, ha ez metformin volt). Egy vagy két hét múlva állítsa be az adagot a vércukorszintnek megfelelően. A maximális napi dózis nem haladhatja meg a 16 mg-ot. 0,5, 1 és 2 mg-os tabletták formájában kerül forgalomba. A nateglinidet illetően várni kell a kereskedelmi forgalomba hozatalra, de a terápiás dózisok minden étkezés előtt 30 és 120 mg között lesznek.
2-es típusú cukorbetegségben javallt, amelynek hiperglikémiáját nem lehet diétával, testmozgással és súlycsökkenéssel ellenőrizni, vagy azoknál, akiket kiegészítő kezelésként metforminnal kezeltek.
Mellékhatásként enyhe hipoglikémia, gyomor-bélrendszeri rendellenességek (hasmenés 7% -ban), bőrkiütés, átmeneti látászavarok, fejfájás, a májenzimek enyhe emelkedése (ami általában nem igényli a kezelés leállítását). Klinikai vizsgálatokban jobb toleranciát és alacsonyabb hipoglikémia előfordulást tapasztaltak a szulfonilureákkal összehasonlítva, valamint a kardiovaszkuláris hatások jobb profilját.
A repaglinid hipoglikémiás hatása fokozódik, ha szalicilátokkal, monoamin-oxidáz-gátlókkal, nem szteroid gyulladáscsökkentőkkel, angiotenzin-konvertáló enzim-gátlókkal, alkohollal, ketokonazollal, mikonazollal, eritromicinnel, szulfonamidokkal és béta-blokkolókkal együtt alkalmazzák, és csökkent diuretikumok, tiazid kortikoszteroidok, orális fogamzásgátlók, pajzsmirigyhormon és szimpatomimetikumok (1., 2. és 3. táblázat).
Új inzulinérzékenyítők. Glitazonok vagy tiazolidindionok
A nyolcvanas években felfedezett gyógyszerek egy csoportja, amelynek kémiai szerkezete és hatásmechanizmusa eltér a többi hipoglikémiás szertől. Fő hatásmechanizmusa az inzulinérzékenység javítása, különösen a zsírszövetben, a májban és az izomban, a peroxisoma proliferációs aktivációs receptor gamma (PPAR-g) specifikus aktiválása révén. Ennek a rendszernek az aktiválása határozza meg a fehérjék expresszióját, amelyek szabályozzák a lipid- és szénhidrát-anyagcserét, és növelik az inzulin hatását sejtek szintjén, javítva a glükóz működését. A máj metabolizálja őket, és epével eliminálódnak.
Közepesen cukorbetegeknél 20% -kal javítják a bazális vércukorszintet, és a HbA1c csökkenése 0,5-0,8 pont. A bazális vércukorszint körülbelül 100 mg/dl, az étkezés után pedig körülbelül 50 mg/dl csökken. Ezzel párhuzamosan a metabolikus szindróma egyéb komponensei javulnak, például vérnyomás, diszlipidémia és hiperinsulinémia. Ezek a hatások nem diabéteszes egyéneknél is tapasztalhatók, akiknek metabolikus szindróma X van. Nem okoznak hipoglikémiát. Szinergikus hatást fejtenek ki a szulfonilureákkal, a metforminnal vagy az inzulinnal is.
Kölcsönhatásba léphetnek koleszteraminnal, orális fogamzásgátlókkal és terfenadinnal. Nem okoz emésztési vagy máj-intoleranciát. Elhízott, inzulinrezisztenciában szenvedő betegeknél mind monoterápiaként, mind szulfonilureákkal, metforminnal vagy inzulinnal kombinálva jelennek meg (ezenkívül a HbA1c-et 0,9-ről 1,8-ra csökkenthetik). Hatékonysága kisebb, mint a szulfonilureák és a metforminé, ezért nem helyettesítik őket első vonalbeli gyógyszerként.
A fő problémákat a kapcsolódó súlygyarapodás jelenti, amely a kezelés kezdetén 3% -ot tehet ki, és a glikémiás kontroll javulása nem látványos. A vizsgált glitazonok közül a különböző országokban forgalmazott troglitazon számos súlyos májelégtelenséget eredményezett. A roziglitazont és a pioglitazont az Amerikai Élelmiszer- és Gyógyszerügyi Hivatal (FDA) már jóváhagyta, és hamarosan Spanyolországban forgalmazzák. A betegek 1% -ában a májenzimek (az aminosav-transzferáz [ALT] háromszorosa) növekedését figyelték meg a betegek 1% -ánál, ezért az FDA azt javasolja, hogy havonta állapítsák meg a májenzimeket és a bilirubint a kezelés megkezdése előtt. Az első 6 hónapban, 2 havonta évig és azt követően
időszakos. Az összkoleszterin és az LDL növekedése 10% -15%, a HDL növekedése 5% -10% lehet, és a trigliceridek 15% -30% csökkenése. Egyéb mellékhatások a hasmenés, hányás, hányinger, puffadás és enyhe hematológiai elváltozások.
A kezelést naponta egy tablettával kezdik étellel, és két adagra növelik két adagban (1. és 2. táblázat).
American Diabetes Association. A hiperglikémia farmakológiai kezelése NIDDM-ben. Diabetes Care 1995; 18: 1 510–1518.
Evans AJ, Krentz AJ. A 2-es típusú diabetes mellitus legújabb fejleményei és kialakuló terápiái. Drugs 1999; 2: 75-94.
Hatorp V., Thomsen, MS. Gyógyszerkölcsönhatások vizsgálata repagliniddel: repaglinid digoxin vagy teofilin farmakokinetikával és cimetidin repaglinid farmakokinetikával. J Clin Pharmacol 2000; 40: 184-192.
Hu S, Wang S, Dunning BE. Az antidiabetikus szer nateglinid szövetszelektivitása: kardiovaszkuláris és béta-sejt K (ATP) csatornákon végzett vizsgálat. J Pharmacol Exp Ther 1999; 291: 1,372-1,379.
Jovanovic L, Dailey G, Huang WC, Strang P, Goldsteing B. Repaglinidein 2-es típusú cukorbetegség: 24 hetes, rögzített dózisú hatékonysági és biztonsági vizsgálat. J Clin Pharmacol 2000; 40: 49-57.
Keilson L, Mather S, Walter YH, Subramanian S, McLeod JF. A nateglinid és az étkezés szinergetikus hatása az inzulin szekréciójára 2-es típusú diabetes mellitusban. J Clin Endocrinol Metab 2000; 85: 1 081-1 086.
Marbury TC, Ruckle JL, Hatorp V, Andersen MP, Nielsen KK, Huang WC és mtsai. A repaglinid farmakokinetikája vesekárosodásban szenvedő betegeknél. Clin Pharmacol Ther 2000; 67: 7-15.
Mooradian AD, Thurman JE. A postpandriális hiperglikémia gyógyszerterápiája. Drugs 1999; 57: 19-29.
Moses R. Repaglinid kombinált terápiában 2-es típusú cukorbetegségben. Diabetes Metab 1999; 25 (7. kiegészítés): 26-27.
Mozersky RP. A diabetes mellitus farmakológiai kezelése. J Am Osteopath Assoc 1999; 99 (12. kiegészítés): 15-19.
Scott LJ, Spencer CM. Miglitol: terápiás potenciáljának áttekintése 2-es típusú diabetes mellitusban. Drugs 2000; 59: 521-524.
Verges B. Az étkezés utáni glükóz szabályozásának hatása a gyakorlatban. Diabetes Metab 1999; 25 (7. kiegészítés): 22-25.
- Táplálkozási terv és fizikai aktivitás II. Típusú cukorbetegségben szenvedő betegek számára
- A GLP-1 receptor agonisták helye a 2-es típusú diabetes mellitus kezelésében
- Preevid here Bizonyíték van arra, hogy a kortikoszteroidok által kiváltott cukorbetegség kezelése
- A cukorbetegség leküzdésére szolgáló új gyógyszerek drágábbak és hatékonyságuk hasonló spanyol
- Metformin és 2-es típusú diabetes mellitus alapellátás